사람유두종 바이러스 백신 미접종 관련 요인: 미국 국민건강영양조사 자료를 이용한 단면연구
Factors Associated with Human Papillomavirus Non-vaccination: The National Health and Nutrition Survey
Article information
Abstract
Objectives
The purpose of this study was to investigate the human papillomavirus (HPV) vaccination proportion and the factors associated with HPV non-vaccination according to the characteristics of Americans.
Methods
The 2015-2018 National Health and Nutrition Survey (NHANES) data were ana-lyzed. The subjects aged 9 to 26 were divided into subgroups according to age and sex.
Results
The meaningful variables influencing HPV vaccination included birth country, health insurance, hepatitis A vaccine, hepatitis B vaccine, routine place to go for healthcare and times receive healthcare last year. The factors associated with HPV non-vaccination were income, hepatitis A vaccine, hepatitis B vaccine and times receive healthcare last year.
Conclusions
This study was based on a survey of Americans, so the factors associated with HPV non-vaccination may differ from those of Koreans.
서 론
자궁경부암은 여성에서 전 세계적으로 두 번째로 유병률이 높은 암으로 2002년에 약 49만 명의 자궁경부암 환자가 발생하였으며, 그 중 29만 명이 사망하였다[1]. 미국 암 협회에 따르면 2020년 미국인 여성의 1만 3천여 명이 자궁경부암으로 진단될 것이며, 이로 인해 4,200여 명이 사망할 것으로 추정되고 있다[2]. 우리나라에서 자궁경부암은 15-34세 여성에게 발생하는 암 가운데 3번째로 높은 발생률을 보이는 암이다[3]. 자궁경부암의 위험 요인으로는 면역 저하, 흡연, 경구 피임약, 성 파트너 등이 있으며 그 중에서도 주된 원인으로는 사람유두종 바이러스(human papilloma virus, HPV)로 인한 생식기 감염이 알려져 있다[4,5].
HPV는 전 세계적으로 흔한 성병 중 하나로 대부분의 감염은 1-2년 이내에 자연 소멸되지만 감염이 지속되는 경우 자궁경부암을 비롯하 여 인두암, 음경암, 항문암 등 다양한 암을 유발하는 것으로 알려져 있 다[6,7]. HPV는 200여 종 이상의 유형이 발견되었으며, 그 중 40종이 생 식기 감염과 관련 있다[8,9]. HPV는 크게 침습성 자궁경부암을 유발하 는 고위험과 생식기 사마귀와 관련 있는 저위험군으로 분류되고 저위 험군의 유전자형으로는 2가지 HPV 유형(6, 11)이 있으며, 고위험군의 유전자형으로는 12가지 HPV 유형(16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59)이 있다[8]. HPV는 피부 접촉을 통해 전염되며, 점막 상피의 찰 과상이나 눈물을 통해 기저세포를 감염시킨다[10]. HPV 감염은 특별 한 증상과 후유증을 유발하지 않아 감염자는 자신이 감염되었다는 사실을 알지 못한 상태로 전염시키는 경우가 많으며, 대부분 무증상이 기 때문에 감염 판단은 HPV DNA 검사를 통해서 확인할 수 있다[10]. 일반적으로 HPV 위험은 여성에게 많이 나타나는 것으로 알려졌지만 남성에게도 발생할 수 있으며 남성의 HPV 유병률에 관한 논문을 고 찰한 Dunne et al. [11]의 연구에 따르면 남성의 HPV 유병률은 일반적 으로 20% 이상이며 네덜란드 남성에서 최대 72%로 미국 여성의 유병 률인 14-90%에 못지않은 높은 수치를 보였다. 미국 여성에서 HPV 감 염의 50%가 성관계 첫 3년 동안 발생하고, 이후 10년까지 높은 감염률 을 보이기 때문에 전문가들은 성적으로 취약한 청소년기에 HPV 백신 을 접종하는 것이 감염 예방에 가장 효과적이라고 권고한다[12].
세계보건기구(WHO)는 모든 국가가 HPV 예방접종 프로그램을 시 행할 것을 권고하였고, 성관계 시작 이전으로 기대되는 9-14세 여성을 HPV 예방접종 프로그램의 주요 접종대상으로 선정하였다[13]. 이에 따라 미국, 호주, 영국 등 선진국에서는 국가 예방접종으로 HPV 백신 접종 프로그램을 시행하고있다[14]. 미국의 예방 접종자문위원회는 11-12세를 정기 예방접종 권장 시기로 선정하였으며, 9세부터 접종이 가능하며 여성의 경우 26세까지, 남성의 경우 21세까지 따라잡기 접종 을 권장하였다[15]. 호주는 2007년에 12-13세 여성에게, 2013년에는 남 성에게 예방접종을 시작하였으며, 여성은 14-26세까지 남성은 14-15세 까지 따라잡기 접종을 시행하였다[16]. HPV 백신 접종률을 살펴보면 미국인 청소년 남성은 49.8%, 여성은 62.8%이며, 호주 청소년 여성은 86%의 접종률을 보이고 있다[17,18]. 반면에 우리나라 남성과 여성 대 학생의 HPV 백신 접종률은 11.5%로 외국에 비하면 낮은 접종률을 보 이고 있다[19]. 우리나라에서는 HPV 백신 접종률을 높이기 위한 국가 사업으로 2016년부터 필수 예방접종에 HPV 백신을 포함하였으며, 만 12세 여아를 대상으로 HPV 백신 무료 접종을 시행하고 있다[20]. 그러 나 국내 HPV 백신 국가 예방접종 사업에는 미국과 호주 등 선진국과 달리 따라잡기 프로그램과 접종대상으로 남성을 포함하고 있지 않으 며, HPV 백신이 국민건강보험에 적용되지 않아 국가예방접종 대상자 이외 접종자에 대해서는 본인 부담으로 접종이 이루어지고 있다[21].
국가 예방접종 사업뿐만 아니라 HPV 백신 접종률을 높이려는 노력 으로 다양한 국가에서 HPV 백신 접종 의도 및 요인에 관한 많은 연구 가 진행되고 있다[22]. 국외 연구에서 HPV 백신 접종과 연관성을 보인 요인으로는 성별, 출생국가, 연령, 성적 취향, 결혼 상태, 신체활동, 자궁 경부암 검사(Pap Test), 의료기관 방문 횟수, 의료보험 가입, 작년 의료 서비스 이용이 확인된 반면에 어머니 나이와 인종에서는 백신 접종과 관련성이 낮았다[23–25]. 인구 사회학적 특성뿐만 아니라 HPV 또는 HPV 백신에 대한 지식, 부작용에 대한 우려, 안전성, 성 관련 특성, 의 료제공자의 권고, 비용도 HPV 백신 접종과 관련 있는 것으로 밝혀졌 다[22,26]. 한국 성인 여성을 대상으로 HPV 백신 접종과 접종의도 요 인에 대한 문헌을 검토한 Lee and Kang [27]의 연구에 의하면 HPV 백 신 접종에 영향을 미치는 관련 요인으로는 연구대상자의 연령, 경제적 수준, 교육, 지식수준, 건강 신념 및 태도, 자궁경부암 선별검사 또는 HPV 백신 접종 권유, 광고 등의 이전의 경험으로 확인되었다. 많은 연 구에서 HPV 백신 접종과 관련된 요인이 조사되었지만, HPV나 HPV 백신과 관련된 지식, 인식, 태도와 같이 개인의 인지적 측면을 조사한 연구가 주를 이루며 그에 비해 보건의료이용 행태에 대한 백신 미접종 요인 연구는 부족하다[25,28]. 또한, 청소년 접종의 경우 접종요인에 관 한 상당수의 연구가 자녀의 백신 접종 의사결정자인 부모에 초점을 두 고 있어 접종대상자의 특성에 따른 요인 파악이 어렵다[29]. 따라서 HPV 백신의 낮은 접종률을 극복하기 위해 백신 접종자를 대상으로 미접종에 영향을 미치는 요인을 조사할 필요가 있다.
우리나라 HPV 백신에 대한 국가 예방접종 사업은 따라잡기 프로그 램 미실시와 성별제한으로 국가예방접종 대상자인 만 12세 여아 이외 의 HPV 백신 접종자에 대한 백신 접종률은 예방접종 등록시스템을 통해 산출이 불가능하다. 또한, 아직까지는 국민건강영양조사, 지역사 회건강조사와 같은 국민의 보건과 건강수준을 조사하는 설문에 HPV 백신 접종 설문 문항이 포함되어 있지 않기 때문에 한국인의 HPV 백 신 접종에 대한 자료 확보가 어렵다. 따라서 본 연구에서는 HPV 백신 접종에 대한 설문항목을 포함하는 미국의 자료를 이용하여 HPV 백 신 접종에 대한 양상을 조사하고, HPV 백신 접종 상태와 미접종에 관 련된 요인을 파악함으로 한국인의 HPV 백신 접종률을 높이기 위한 방안을 제안하고자 하였다.
연구 방법
연구대상
미국 국민건강영양조사(National Health and Nutrition Examination Survey, NHANES) 2015-2018 통합자료에 응답한 전체 19,225명에서 건강 설문 조사 참여자는 18,248명이었다(https://wwwn.cdc.gov/nchs/nhanes/default.aspx). 본 연구는 예방접종 자문위원회의 HPV 백신 접종 대상자 기준을 고려하여 백신 접종이 가능한 9세부터 따라잡기 접종 마지막 범위인 26세까지를 연구대상자의 연령으로 정의하였다. HPV 백신 접종 여부 문항에 응답한 3,353명을 성별과 연령으로 층화한 뒤 HPV 백신 접종 여부를 기준으로 접종군과 미접종군으로 구분하였다.
변수
HPV 백신 접종 여부는 HPV 백신 접종 설문에서 최소 1회 이상 접종한 경우를 접종, 한 번도 접종하지 않은 경우를 미접종으로 구분하였다.
연구대상자의 인구 사회학적 특성으로 연령, 인종, 소득, 성별, 출생국가에 대한 자료를 수집하였다. 연령은 청소년인 18세 미만과 성인인 18세 이상으로 구분하였다. 성별은 남성과 여성으로 분류하였다. 소득은 가족 규모를 적용한 빈곤 임계 값에 대한 소득의 비(poverty income ratio, PIR)로 계산되었으며, 연구대상자의 평균 소득인 약 2를 기준으로 1 미만을 저소득, 1-3을 중간 소득, 3 이상을 고소득으로 분류하였다. 인종은 비 히스패닉계 백인, 비 히스패닉계 흑인, 멕시코계 미국인, 그 외(다른 히스패닉계, 다인종)로 구분하였다. 출생국가는 미국(50개 주 혹은 워싱턴 DC에서 출생한 경우)과 다른 나라로 정의하였다.
건강 설문 조사에서 의료보험, A형 간염 백신 접종, B형 간염 백신 접종, 자주 방문하는 의료기관, 의료서비스 이용횟수에 대한 자료를 수집하였고, 의료보험은 미가입과 가입(고용보험, 민간보험, 공영보험)으로 나누었다. A형 간염 백신은 A형 간염 백신을 최소 1회 접종한 경우를 접종, 한 번도 접종하지 않은 경우를 미접종으로 정의하였다. B형 간염 백신은 B형 간염 백신을 최소 1회 접종한 경우를 접종, 한 번도 접종하지 않은 경우를 미접종으로 정의하였다. 자주 방문하는 의료기관은 의료를 목적으로 자주 방문하는 기관이 있는 경우 있음, 없는 경우는 없음으로 정의하였다. 의료서비스 이용횟수는 지난 1년 동안 한 번도 이용하지 않은 경우와 1회 이상 이용한 경우로 구분하였다.
윤리적 고려
모든 미국의 국민건강영양조사 연구 프로토콜 윤리적 승인은 National Center for Health Statistics (NCHS)에서 받았으며, 사전에 성인 참여자와 미성년자 대리인으로부터 서면 동의를 얻었다[30]. 2003년 이후 미국 국민건강영양조사의 Institutional Review Board (IRB)는 NCHS Research Ethics Review Board (ERB)로 정식 명칭을 변경하였다[30]. 미국의 국민건강영양조사 자료는 누구나 사용할 수 있게 공개되어 있으며, 조사에 참여한 연구대상의 개인정보는 익명화된 2차 자료로 수집 된 데이터들은 개인을 식별, 기록할 수 없다. 또한, 자료는 미국 질병통제예방센터 산하에 있는 NCHS에서 수집 및 관리하며 오직 연구목적으로만 사용되기 때문에 연구대상자에게 예상되는 위험이 미미하다. 본 연구에 사용되는 미국 국민건강영양조사 2015-2016 자료, 2017-2018 자료의 승인된 프로토콜은 Protocol #2011-17, Protocol #2018-01로 명시되어 있다[30]. 본 연구는 이화여자대학교 기관생명윤리위원회의 심의 면제 승인(IRB No. ewha-202012-0020-01)을 받았다.
통계분석
9-26세 연구대상자에 대해 남성과 여성, 18세 미만 청소년과 18세 이상 성인으로 층화하였다. 연구대상자의 특성에 따른 HPV 백신 접종률을 복합표본 빈도분석을 이용하여 산출하였으며, 교차분석으로 특성과 HPV 백신 접종여부에 관한 연관성을 검증하였다. HPV 백신 미접종에 영향을 미치는 요인을 분석하기 위하여 복합표본 다중 로지스틱 회귀분석을 수행하였다. 선행연구에 근거하여 다음의 변수를 다중 로지스틱 회귀모형에 포함시켰다: 소득[31], 출생국가[32], 의료보험[33], A형 간염 백신 접종[34], B형 간염 백신 접종[31], 자주 방문하는 의료기관[35], 의료서비스 이용횟수[32]. 본 연구의 수집된 자료의 통계분석은 SAS 9.4 version (SAS Institute Inc., Cary, NC, USA)을 활용하였으며, 모든 분석의 통계적 유의수준은 0.05로 고려하였다.
연구 결과
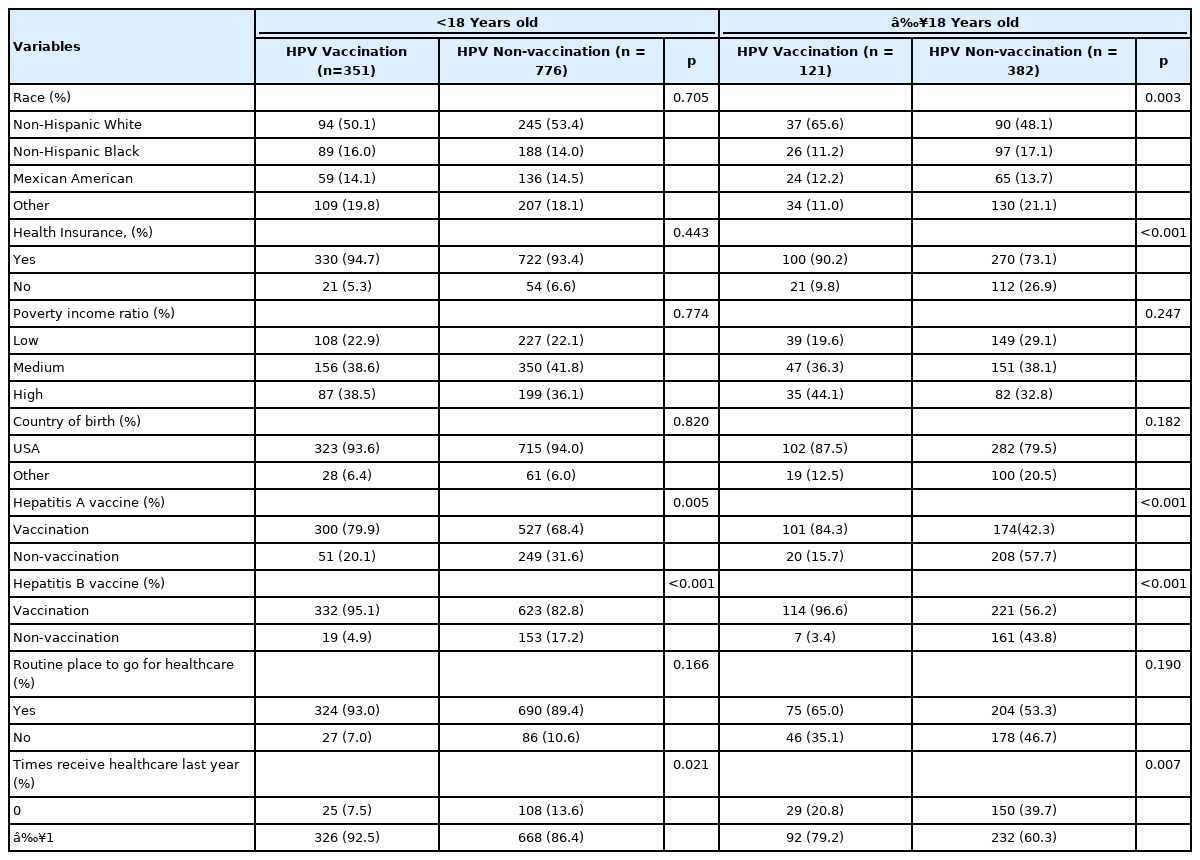
건강 설문에 참여하고 HPV 백신 접종, 미접종에 응답한 3,353명 가운데 남성 접종자 18세 미만은 351명(31.7%), 18세 이상은 121명(27.9%)이며, 여성 접종자 18세 미만은 427명(38.2%), 18세 이상은 306명(58.5%)으로 확인되었다. 18세 미만 남성에서 A형 간염 백신을 접종 받은 군은 HPV 백신 접종군과 미접종군 각각 79.9%, 68.4%로 모두 A형 간염 백신을 접종한 군이 많았다(Table 1). HPV 백신 접종군과 미접종군 모두 B형 간염 백신을 접종한 군, 의료서비스를 1회 이상 이용한 군이 많았다. 18세 이상 남성에서 인종은 HPV 백신 접종군에서 비 히스패닉계 백인이 65.6%, 미접종군에서 그 외가 21.1%의 분포를 보였다. HPV 백신 미접종군, 접종군 모두 의료보험에 가입한 군, B형 간염 백신을 접종한 군, 의료서비스를 1회 이상 이용한 군이 많았다.
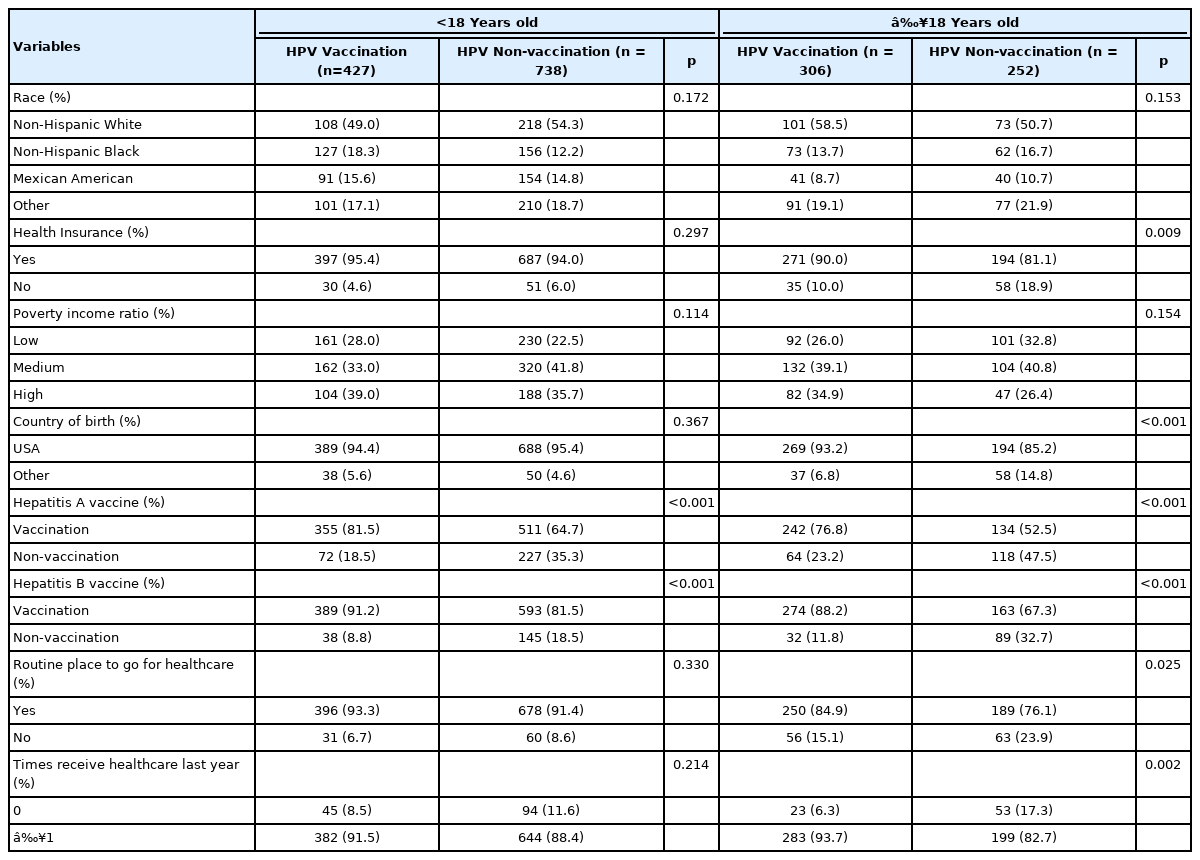
18세 미만 여성을 대상으로 HPV 백신을 접종 받은 군에서 A형 간염 백신을 접종한 비율은 81.5%, B형 간염 백신을 접종한 비율은 91.2%이었으며, HPV 백신 미접종군에서 A형 간염 백신을 접종한 비율은 64.7%, B형 간염 백신을 접종한 비율은 81.5%로 모두 A형 간염 백신과 B형 간염 백신을 접종한 비율이 높았다(Table 2). 18세 이상 여성에서 의료보험은 HPV 백신 접종군과 HPV 백신 미접종군에서 의료보험 가입 비율이 높았으며, 각각 90%, 81.1%의 분포를 보였다. HPV 백신 미접종군과 접종한 군 모두 미국 출생인군, A형 간염 백신을 접종한 군, B형 간염 백신을 접종한 군, 자주 방문하는 의료기관이 있는 군, 의료서비스를 1회 이상 이용한 군이 많았다.
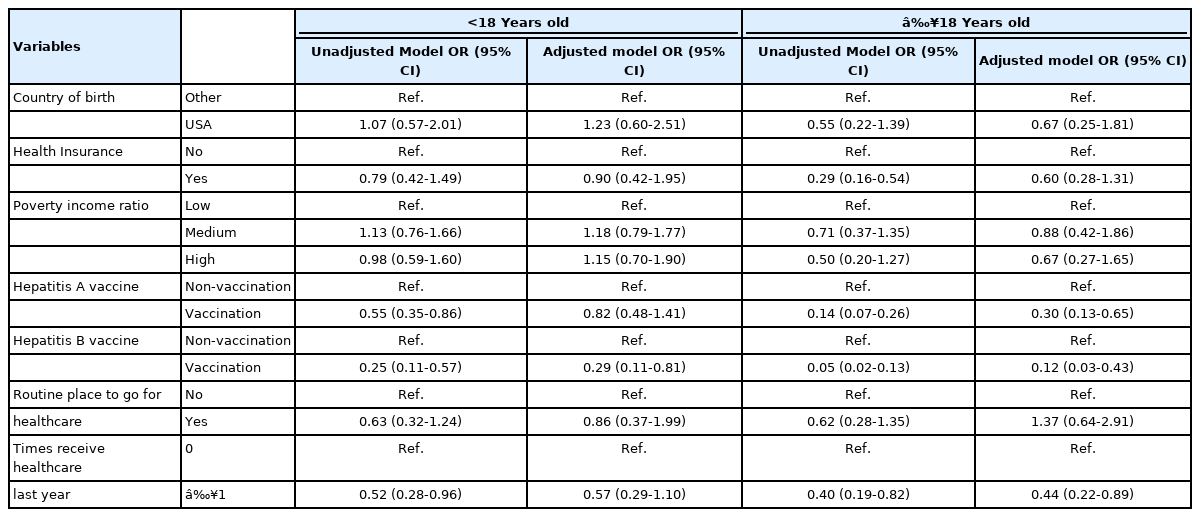
18세 미만 남성에서 A형 간염 백신을 접종한 군은 A형 간염 백신을 접종하지 않은 군보다 HPV 백신 미접종의 교차비가 45% 낮았으며(odds ratio, OR=0.55, 95% confidence interval, 95% CI: 0.35-0.86), B형 간염 백신을 접종한 군과 의료서비스를 1회 이상 이용한 군은 HPV 백신을 접종하지 않을 가능성이 낮은 것으로 나타났다(Table 3). 다중 로지스틱 회귀분석을 수행한 결과 B형 간염 백신을 접종한 군은 미접종군보다 HPV 백신 미접종의 교차비가 71% 낮았다(OR=0.29, 95% CI: 0.11-0.81). 18세 이상 남성에서 의료보험 미가입군보다 가입군에서 HPV 백신 미접종의 교차비가 71% 낮았으며(OR=0.29, 95% CI: 0.16-0.54), A형 간염 백신을 접종한 군, B형 간염 백신 접종한 군, 의료서비 스를 1회 이상 이용한 군은 그렇지 않은 군에 비해 HPV 백신 접종을 하지 않을 가능성이 낮았다. 다중 로지스틱 회귀분석을 수행한 결과 A형 간염 백신 접종은 A형 간염 백신 미접종보다 HPV 백신 미접종의 교차비가 70% 감소하였으며(OR=0.30, 95% CI: 0.13-0.65), B형 간염 백신 접종과 의료서비스를 1회 이상 이용한 군은 그렇지 않은 군에 비해 HPV 백신을 접종하지 않을 확률이 낮았다.
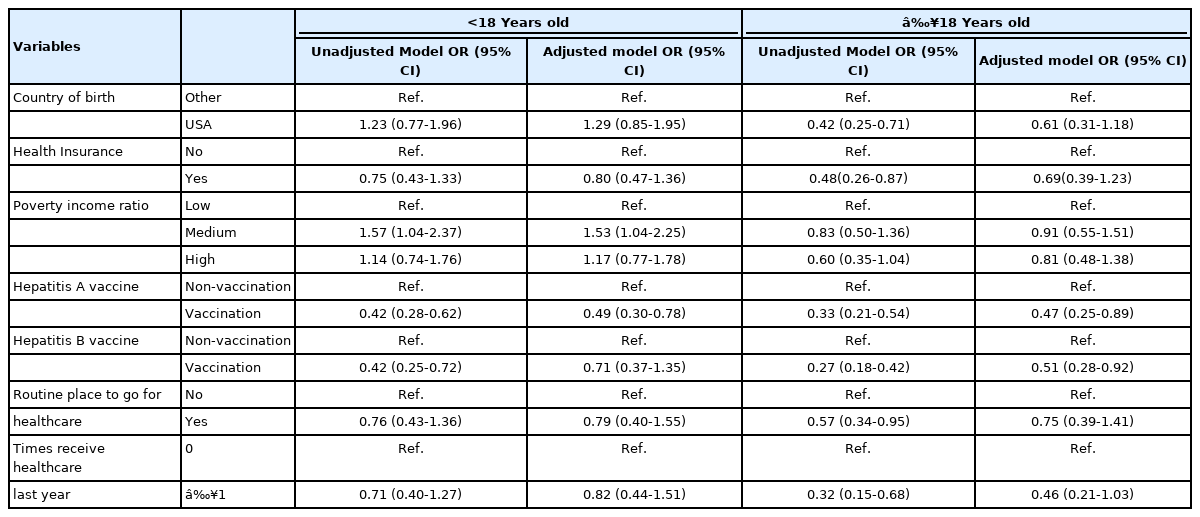
18세 미만 여성에서 저소득군에 비교하여 중간 소득군의 HPV 백신 미접종에 대한 교차비는 1.57배 높았으며(OR=1.57, 95% CI: 1.04-2.37), A형 간염 백신을 접종한 군, B형 간염 백신 접종한 군은 비교군에 비해 HPV 백신을 접종하지 않을 가능성이 낮은 것으로 나타났다(Table 4). 다중 로지스틱 회귀분석을 수행한 결과 중간 소득은 저소득보다 HPV 백신 미접종의 교차비가 1.53배 높았다(OR=1.53, 95% CI: 1.04-2.25). 18세 이상 여성에서 A형 간염 백신을 접종한 군은 미접종군보다 HPV 백신 미접종의 교차비가 67% 낮았다(OR=0.33, 95% CI: 0.21-0.54). 의료보험에 가입한 군, 미국 출생, B형 간염 백신을 접종한 군, 자주 방문하는 의료기관이 있는 군, 의료서비스를 1회 이상 이용한 군은 그렇지 않은 군에 비해 HPV 백신을 접종하지 않을 가능성이 낮은 것으로 확인되었다. 다중 로지스틱 회귀분석을 수행한 결과 A형 간염 백신을 접종 받은 군은 미접종군보다 HPV 백신 미접종의 교차비가 53% 낮았다(OR=0.47, 95% CI: 0.25-0.89).
고찰 및 결론
본 연구는 HPV 백신 접종 대상인 9-26세 남성과 여성의 HPV 백신 접종 현황을 살펴보았으며 연구대상자의 특성에 따른 HPV 백신 접종 여부와 미접종 요인을 조사하였다. HPV 백신 접종 여부와 연관성을 보인 변수로는 출생국가, 의료보험, A형 간염 백신, B형 간염 백신, 자주 방문하는 의료기관, 의료서비스 이용횟수가 있으며, HPV 백신 미 접종 요인은 모든 변수를 보정한 후에도 HPV 백신 미접종과 유의한 연관성을 보인 소득, A형 간염 백신, B형 간염 백신, 의료서비스 이용횟수로 나타났다.
본 연구에서 18세 미만 여성과 남성, 18세 이상 남성과 여성 모든 그룹에서 A형 간염 백신 접종과 B형 간염 백신 접종에 따른 HPV 백신 접종 여부는 차이가 있었으며, 18세 이상 남성을 대상으로 하는 Pierre-Victor et al. [34]의 연구에서도 A형 간염 백신 접종(p =0.02)과 B형 간염 백신 접종(p =0.08)에 따른 HPV 백신 접종 여부는 차이를 보였다. 본 연구와 유사한 결과로 Ding et al. [23]의 연구에서는 A형 간염 백신을 접종한 군이 백신을 접종하지 않은 군보다 HPV 백신 접종 가능성이 3.35배 컸으며, 보정을 한 후에도 2.02배로 HPV 백신 접종 가능성이 컸다. B형 간염 백신을 접종한 군은 접종하지 않은 군보다 HPV 백신 접종 가능성이 3.77배 높았으며, 보정한 후에는 HPV 백신 접종 가능성이 2.35배 컸다[23]. 18-26세 여성을 대상으로 한 연구에서 A형 간염 백신, B형 간염 백신, 파상풍 백신을 접종 받은 군은 미접종군에 비해 HPV 백신 접종 가능성이 1.98배 높았으며, 공변량을 보정한 후에도 1.69배 높았다[36]. B형 간염 백신을 접종한 18-26세 여성에서는 B형 간염 백신을 접종하지 않은 군보다 HPV 백신 접종에 대한 인식이 6배 높았다[31]. 18-26세 여성을 대상으로 한두 개의 선행 논문들의 연구결과를 통해 다른 백신을 접종 받은 사람에서 HPV 백신 접종에 대한 인식이 높아졌고, 이러한 인식이 HPV 예방접종 가능성을 높인다는 것을 유추해 볼 수 있다. 그러므로 접종대상자가 HPV 백신 접종에 대해 올바른 인식을 가질 수 있도록 다양한 매체를 통한 홍보와 정보 제공이 필요할 것으로 보인다.
의료서비스 이용횟수는 HPV 백신 미접종에 영향을 미치는 중요한 변수로 본 연구의 18세 이상 남성과 여성의 의료서비스 이용횟수가 0회인 군에 비해 1회 이상 이용한 군에서 각각 60%, 68% HPV 백신 미접종 가능성이 낮았다. Ding et al. [23] 연구에 의하면 의료기관을 한 번도 이용하지 않은 군보다 1회 이용한 군에서 HPV 백신 접종 가능성이 1.82배 높았으며, 공변량을 보정한 후에도 1.27배 높았다. Reiter et al. [37] 연구에서는 청소년 남성에서 작년 의료기관을 방문한 군은 그렇지 않은 군보다 HPV 백신 접종 가능성이 1.64배 높았으나 의료기관 방문과 HPV 백신 접종여부는 유의한 연관성이 없는 것으로 나타났다. 그러나 의료 제공자의 추천을 제외한 후 다중 로지스틱 회귀분석을 수행한 결과 HPV 백신 접종의 교차비가 1.86배 높았으며, HPV 백신 접종여부와 유의한 연관성이 있는 것으로 나타났다[37]. 의료 제공자의 추천을 포함한 것과 제외한 후 결과 차이를 통해 의료기관 방문과 HPV 백신 접종에는 의료 제공자의 추천이 영향을 미친다는 것을 알 수 있고, 이는 의료기관을 방문할 때마다 의사나 의료 전문가로부터 백신 접종에 대한 권고를 받았을 가능성이 컸을 것으로 사료된다. 또한, 대부분의 청소년 백신은 치료를 위해 의료기관을 방문할 때 접종이 이루어지기 때문에 HPV 백신 접종 또한 의료기관을 방문할 때 접종되었을 가능성이 컸을 것으로 보인다[38]. 치료뿐만 아니라 건강검진을 위해 의료기관을 방문한 경우에서도 HPV 백신 접종과 연관성이 확인되었으며, 검진하지 않은 군에 비해 검진을 한 군에서 HPV 백신 접종의 교차비가 1.58배 높았다[29]. 이러한 결과는 치료 이외에 의료기관 방문에서도 의사나 의료 전문가로부터 백신 접종 권고를 받을 가능성이 높았을 것으로 예상할 수 있다. HPV 예방접종 향상을 위해서는 의료기관, 검사기관 등 의료전문기관을 통한 HPV 예방접종 홍보와 의료 전문가들의 추천 및 교육을 통한 관련 지식 제공이 필요할 것으로 여겨진다.
의료보험 가입에 따른 HPV 백신 접종 여부를 분석하여 비교한 결과, HPV 백신 접종군에서 18세 미만 여성과 남성 각각 의료보험 가입률이 95.4%, 94.7%로 18세 이상 여성의 90.0%와 남성의 90.2% 의료보험 가입률보다 높게 나타났다. 이는 민간보험 이외에도 미국 정부에서 실시하고 있는 공영보험의 영향이라고 유추해볼 수 있으며 그 중에서도 특히, 청소년을 대상으로 백신 접종과 관련된 Vaccines for Children (VFC) 프로그램의 영향이라고 볼 수 있다. 고용보험에 비해 메디케이드를 포함하는 보험에서 HPV 백신 접종가능성이 2.75배 높았고, VFC 프로그램 대상자에서 HPV 백신 접종 가능성이 2.57배 높았다는 연구 결과를 통해 공영보험은 미성년자의 HPV 백신 접종에 상당한 영향을 미친다는 것을 알 수 있다[37]. 보험과 비싼 백신 가격으로 백신 접종에 부담을 느꼈던 청소년들에게 VFC 프로그램을 통해 백신 접종의 기회가 생기게 되고 그 결과 청소년기의 의료보험 가입률 및 HPV 백신 접종률 증가로 이어졌다고 유추해 볼 수 있다. 따라서 HPV 백신 접종률을 높이기 위해서 보험의 혜택을 개선하고 보험 대상자의 범위를 확대하는 등의 국가 차원의 노력이 필요할 것으로 생각된다.
일반적으로 소득과 교육은 종종 대체하여 사용되고, 사회경제적 지위의 지표로 사용된다[39]. 청소년에게 의무교육을 시행하고 있는 미국에서 교육수준은 연령과 차별성이 미미하다고 생각되어 가정의 환경과 상태를 반영하는 소득을 본 연구의 사회경제적 지위의 지표로 사용하였다. 본 연구의 18세 미만 여성에서 저소득군에 비해 중간 소득군이 HPV 백신을 접종하지 않을 가능성이 1.57배 높았으며, 보정한 후 분석한 결과에서는 HPV 백신을 접종하지 않을 가능성이 1.53배 높았다. 이는 18-26세 여성을 대상으로 한 Jain et al. [31]의 연구에서 고소득군이 HPV 백신 접종 가능성이 높게 나타난 결과와 Pruitt and Schoot-man [39]의 연구에서 낮은 소득이 더 높은 접종률을 보였다는 연구결과와는 차이가 있었다. 미국 주 수준에서 고소득군의 백신 접종 가능성이 낮았고, 마을 수준에서는 저소득군의 백신 접종 가능성이 높았다는 연구 결과를 통해 소득은 측정되는 지역과 소득 기준에 따라 다르며 그에 따른 HPV 백신 접종에 미치는 영향으로 선행 연구와 본 연구에서 소득에 대한 차이가 발생하였다고 유추해 볼 수 있다[39].
인종에 따른 HPV 백신 접종 여부에 관한 연구도 많이 진행되었다. 18-26세 여성을 대상으로 진행한 Laz et al. [36]의 연구에서 인종(p = 0.008)에 따른 HPV 백신 접종 여부는 차이가 확인되었으나, Adjei et al. [35]의 연구(p =0.256)와 11-18세(p =0.23), 19-26세 여성(p =0.07)을 대상으로 한 Taylor et al. [40]의 연구에서는 인종에 따른 HPV 백신 접종 여부는 차이가 없었다. 따라서 본 연구는 기술통계 분석결과와 선행문헌을 참고하여 HPV 백신 미접종 요인변수 분석에 대한 다중 로지스틱 회귀모형에서 인종을 제외하였다.
HPV 백신 접종을 장려하기 위해 2014년 기준으로 58개국에서 HPV 백신 예방접종 프로그램을 운영하고 있다[41]. 미국은 2006년부터 11-12세 여성을 대상으로, 2011년부터는 11-12세 남성을 대상으로 HPV 백신 국가 예방접종을 실시하고 있다[15]. 호주에서는 2007년부터 12-13세 여자 청소년을 대상으로, 2013부터 12-13세 남성을 대상으로 HPV 국가 예방접종 프로그램을 시행하고 있다[16]. 우리나라에서는 2016년 6월부터 만 12세 여성에게 국가 예방접종 사업의 일환으로 HPV 백신 예방접종을 지원하고 있다[20]. 그러나 두 나라와 달리 우리나라 국가 예방접종 사업에는 따라잡기 프로그램과 남성이 포함되어 있지 않다. 또한, HPV 백신은 국민건강보험에 적용되지 않으며, 국가예방접종 대상자가 아닌 자에 대한 접종은 본인 부담으로 이루어지고 있다[21]. 이러한 배경으로 만 12세 여아가 아닌 자의 백신 접종률은 건강보험 청구자료와 예방접종 등록시스템을 통해 산출이 불가능하다. 게다가 기타 보건의료 행태를 조사하는 국민건강영양조사, 지역사회건강조사에 HPV 백신 접종 설문 항목이 포함되어 있지 않기 때문에 한국인의 HPV 백신 접종에 대한 자료 확보에 어려움이 있다. 이러한 한계로 본 연구는 HPV 백신 접종에 대한 설문 항목을 포함하는 미국의 국민건강영양조사 자료를 이용하여 HPV 백신 접종 상태와 미접종에 관련된 요인을 조사하고 한국인의 HPV 백신 접종률을 높이기 위한 방안을 제시하고자 하였다.
본 연구의 제한점으로는 몇 가지가 있다. 첫 번째, 본 연구에서 사용한 미국의 국민건강영양조사 자료는 자가보고를 기반으로 하는 조사이므로 인터뷰 응답에 있어 편향이 유도될 수 있다. 특히, 미성년자의 경우 설문 응답자가 본인이 아닌 부모나 대리인을 대상으로 진행하고 있으므로 정확성이 떨어지며, 특정 사실을 더 잘 기억하여 생기는 회상 바이어스, 조사대상자의 과거 기억에 의존하여 정보의 정확성이 떨어지는 기억 소실 바이어스나 면담 바이어스 등의 정보 바이어스가 발생할 수 있다. 두 번째, 자료는 환경 및 시간 변화와 단면조사체계의 한계로 HPV 백신 접종과의 인과관계 규명이 어렵다. 세 번째, 변수의 한계점이다. 국민건강영양조사의 일부 설문은 설문 조사가 가능한 대상자의 연령이 제한되어 있어 확인할 수 있는 데이터 및 내용이 한정적이다. 많은 연구에서 성과 관련된 요인이 HPV 백신 접종의 중요 요인으로 확인되었지만, 18세 이상부터 성과 관련된 설문을 진행하는 자료의 특성 때문에 9세부터를 연구대상자로 포함하는 본 연구에서는 성 관련 변수를 고려하지 않았다. 네 번째, 일반화의 오류이다. 비록 본 연구에 사용된 자료가 미국인을 대표하는 표준화된 자료일지라도, 조사 당시 대상자의 응답을 기반으로 하므로 당시의 조사 결과로 일반화의 오류를 범할 수도 있다. 예를 들어, HPV 백신을 아직 접종하지 않은 11세 청소년이 연구에 참여하게 된다면, 조사 당시 접종을 하지 않은 것에 근거하여 이는 미접종으로 분류된다. 여기서 그가 미접종자인지 또는 접종 가능성이 있지만 조사 당시에는 접종하지 않은 것인지 알 수 없으며, 조사 결과에 따른 일반화의 오류가 발생할 수 있다. 사회학적, 인구학적 등 여러 요인이 작용하여 아직 접종하지 않은 것일 뿐, 후에 접종 가능성이 있는 사람들까지 미접종자로 분류된다. 다섯 번째, 본 자료는 미국인을 대표하는 국민건강영양조사 자료로 미국인들에게만 특성화된 설문에서 확인된 결과는 한국인에 적용하기에는 어렵다. 위와 같은 제한점에도 불구하고 본 연구는 다음과 같은 의의를 가진다. 첫 번째, 전국적으로 수집되고 표준화된 미국의 국민건강영양조사 자료를 이용한 연구로 결과는 국가 수준의 대표성과 신뢰성을 보이며 국제적으로 비교 가능한 통계치를 산출하였다. 두 번째, 접종 대상자의 인지적 측면에서 접종 요인을 조사한 기존 선행연구와 달리 본 연구는 연구대상자의 건강상태를 평가하고 관찰한 보건의료이용 행태 자료를 활용한 연구로 HPV 백신 접종을 장려하기 위한 보건사업이나 건강증진계획의 기초자료로 사용될 수 있을 것이다.
연구자료는 미국인을 대상으로 HPV 백신 미접종을 조사한 연구이기 때문에 확인된 미접종 요인들은 인구 사회적 및 환경적 차이로 한국인의 HPV 백신 미접종 요인과 다를 수도 있다. 그럼에도 본 연구는 미국인에서 HPV 백신 접종여부와 연관성이 확인된 변수 및 미접종 요인을 살펴봄으로 향후 한국인의 HPV 백신 접종률을 높이기 위한 방안 마련에 기여하고자 하였다. 미국인의 HPV 백신 접종여부와 관련성을 보이며 미접종에 영향을 미쳤던 요인을 국내 실정에 맞추어 보았을 때, 의료서비스 이용 및 의료보험 문제를 해결하기 위해서 국민건강보험 혜택과 국가예방접종사업 대상자 확대에 대해 고려해 볼 필요가 있다. 먼저, HPV 백신 접종이 국민건강보험에 적용이 된다면 보험 혜택으로 접종대상자들의 금전적인 부담을 덜 수 있게 되고, 이로 인해 백신에 대한 인식 개선 및 접종률이 증가될 것으로 예상된다. 국가 예방접종 대상자의 연령이 확대되고, 남성이 포함되면 비싼 백신의 비용으로 백신 접종을 주저하던 접종대상자들에게 HPV 백신 접종 기회가 생기게 되고, 결과 HPV 백신 접종률을 향상시키는데 기여할 수 있을 것이라 생각된다. 또한, HPV 백신 접종에 대한 긍정적인 태도와 인식개선을 위해 의료기관을 포함한 다양한 대중 매체를 이용한 홍보와 의료 전문가들의 추천 및 교육이 지속적으로 시행되어야 한다고 사료된다. 추가적으로, 국내 HPV 백신 접종률 증진과 효과적인 HPV 예방접종 평가 및 감시를 위해서는 HPV 백신 접종에 대한 감시 지표나 평가 도구를 구축할 필요가 있을 것으로 판단된다.
Notes
No potential conflict of interest relevant to this article was reported.